Опухоли почек составляют 2–3 % всех злокачественных новообразований. Наиболее часто они возникают в возрасте 40–60 лет. Среди всех опухолей почек в 80–90% отмечается почечноклеточный рак. В последние годы вероятность его обнаружения возрастает, что связано как с ростом числа всех злокачественных образований, так и с ранней доклинической диагностикой. Распознать злокачественные образования, прежде всего, позволяют постоянно совершенствующиеся и широко применяющиеся ультразвуковые исследования почек.
В.М. БУЙЛОВ
Государственная медицинская академия, Ярославль, Россия
Первое сообщение о применении ультразвука в диагностике опухолей почек опубликовано в 1963 г. Дж. Дональдом (J. Donald)[1]. С тех пор точность ультразвуковой диагностики опухолей почек возросла с 85–90% до 96–97,3% [1–4]. При использовании современных ультразвуковых сканеров, работающих в режимах тканевой и второй гармоник, а также цветового доплеровского и энергетического картирований и динамической эхоконтрастной ангиографии, чувствительность ультразвукового исследования (УЗИ) составляет 100% при специфичности 92 и предсказуемости положительного тес та 98%, и отрицательного – 100% [5].
В литературе часто встречаются публикации, посвященные ошибкам не только ультразвуковой, но и других методов лучевой диагностики. Существует точка зрения, что до 7–9% всех объемных процессов в почках не могут быть дифференцированы до операций по поводу кист, опухолей, абсцессов и т.д. [6]. Картину опухоли почки при ультразвуковых и других лучевых методах диагностики могут симулировать многие процессы. Среди них: разнообразные аномалии почек; «сложные» или смешанные кисты; острые и хронические неспецифические воспалительные процессы (карбункул, абсцесс, хронический, в том числе ксантогранулематозный пиелонефрит); специфические воспалительные процессы (туберкулез, сифилис, грибковые поражения почек); изменения в почках при лейкозах и лимфомах, в том числе и при ВИЧинфекции; инфаркты почки; организовавшиеся гематомы и другие причины.
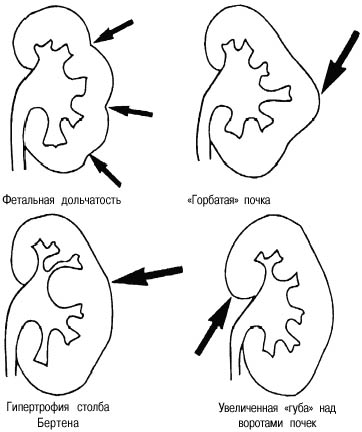
Рис. 1. Варианты псевдоопухолей, имитирующие опухоль
В данном сообщении речь пойдет только об аномалиях почек, которые в литературе определяются термином псевдоопухоли [7]. При них клинические проявления почти всегда отсутствуют или определяются сопутствующими заболеваниями, а установление правильного диагноза возможно только методами лучевой диагностики (рис. 1).
Материалы и методы
За 1992–2001 гг. наблюдалось 177 пациентов с различным строением паренхимы почек по типу псевдоопухолей почек. Всем неоднократно проводилось ультразвуковое сканирование почек (УЗС), ультразвуковая доплерография (УЗДГ) сосудов почек – 78, в том числе с использованием режимов второй и тканевой гармоник и энергетического доплера – 15, экскреторная урография (ЭУ) – 54, РКТ – 36, почечная сцинтиграфия или эмиссионная компьютерная томография (ЭКТ) с 99 m Тс – 21.
Результаты исследований
Фетальная дольчатость почки (см. рис.1) с множественными выбуханиями по латеральному контуру почки в данном сообщении не рассматривалась, так как не вызывала необходимости дифференциальной диагностики с опухолью почки. Среди 177 больных с псевдоопухолями почек у 22 (12,4%) выявлен вариант дольчатой почки – «горбатая почка» (рис.2). У 2 (1,2%) больных от мечена увеличенная «губа» над воротами почки (рис. 3а–в). Наиболее частой причиной псевдоопухоли была «гипертрофия» столбов Бертена или «перемычки» паренхимы почек – у 153 (86,4%) пациентов (рис. 3г–е). «Перемычки» паренхимы были отмечены не только при различных удвоениях чашечно-лоханочных систем почек, но и при различных их сращениях и незавершенных поворотах почек.
В проведении дифференциальной диагностики псевдоопухолей и опухолей почек нуждалось 37 (21%) пациентов. С этой целью проводились, прежде всего, повторные «нацеленные» УЗС с использованием различных дополнительных ультразвуковых методик в условиях урологической клиники, а также других методов лучевой диагностики, указанных выше. Только у одного пациента с псевдоопухолью почки для исключения диагноза опухоли произведена эксплоративная люмботомия с интраоперационной биопсией под ультразвуковым контролем. У остальных 36ти больных диагноз псевдоопухолей почек был подтвержден с помощью лучевых исследований и ультразвукового мониторинга.
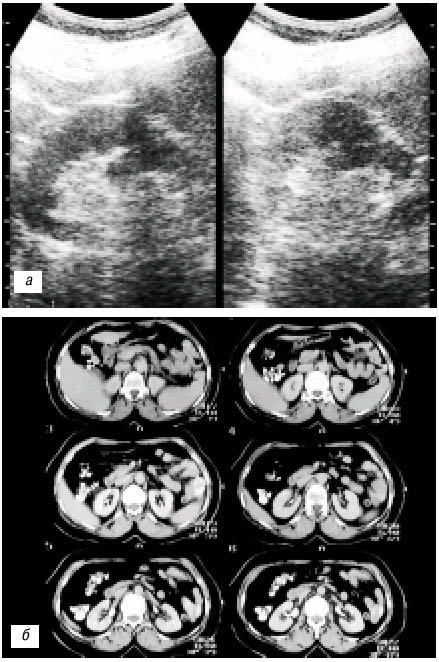
Рис. 2. Эхограмма (а) и серия компьютерных томограмм (б)при «горбатой» левой почке
Трудности и ошибки лучевой диагностики при псевдоопухолях почек обычно возникали на первых догоспитальных этапах диагностики. У 34 ( 92%) пациентов они были связаны как с объективными трудностями трактовки необычных эхографических данных, так и их неправильной трактовкой из-за недостаточной квалификации специалистов и сравнительно низкого уровня диагностической аппаратуры. У 3(8%) пациентов отмечены ошибочная трактовка данных РКТ, когда было отмечено расхождение их с данными повторных УЗС и РКТ в урологической клинике.
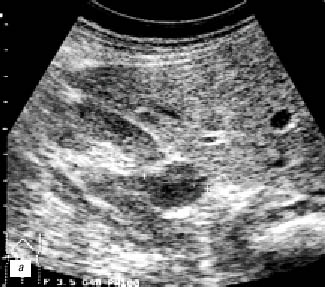
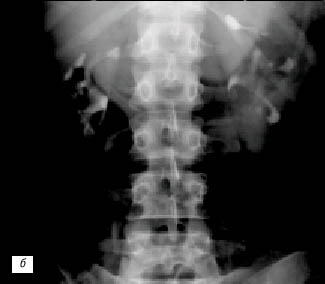
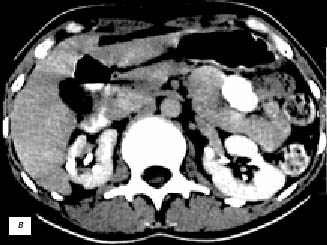
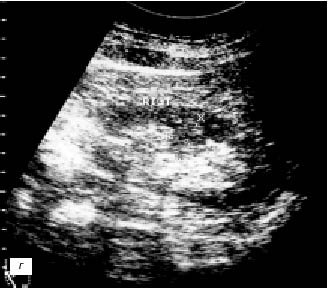
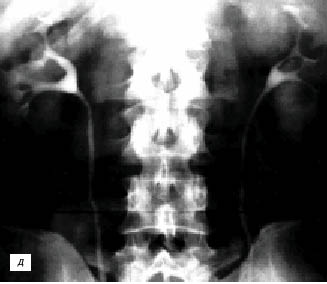
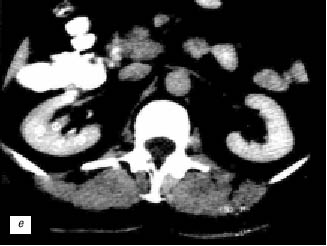
Рис. 3. Эхограмма, экскреторная урограмма, компьютерная томограмма с контрастным усилением при увеличенной «губе» почек с обеих сторон (а–в) и гипертрофии столба Бертена (неполной «перемычке» паренхимы) в среднем отделе правой почки (г–е) соответственно
Опухоли почек, имевших сочетания их с псевдоопухолью в одной почке, верифицированы у 2 больных после нефрэктомии, а псевдоопухоли – у одного пациента при биопсии под ультразвуковым контролем во время эксплоративной люмботомии; у остальных – при ультразвуковом мониторинге в сроки от 1 до 10 лет.
Обсуждение
Одна из самых частых причин, симулирующих опухоль почки при ультразвуковом исследовании, так называемая псевдоопухоль, в литературе наиболее часто определяется термином гипертрофия столба Бертена.
Как известно, по периферии ультразвукового среза почки корковое вещество образует инвагинации в виде столбов (сolumnae Bertin) между пирамидками. Нередко столб Бертена достаточно глубоко выходит за внутренний контур паренхимы в центральную часть почки – в почечный синус, деля почку более или менее полно на две части. Образующаяся своеобразная паренхиматозная «перемычка» является нерассосавшейся паренхимой полюса одной из долек почек, в процессе онтогенеза сливающихся в почку взрослого человека. Анатомическим субстратом «перемычек» являются так называемые соединительнотканные
дефекты паренхимы или пролабированиепоследней в синус почки [8,9]. В состав ее входят корковое вещество, столбы Бертена, пирамидки почек [10, 11].
Все элементы «перемычки» являются нормальной тканью паренхимы без признаков гипертрофии или дисплазии. Они представляют собой удвоение нормального коркового вещества почки или добавочный слой его, расположенный латеральнее чашечек [7]. Последний является вариантом анатомического строения паренхимы, в частности, кортикомедуллярных взаимоотношений паренхимы и синуса почки [12]. Наиболее четко они могут прослеживаться на ультразвуковых и на компьютернотомографических срезах почки [9, 11–15].
Отсутствие гипертрофии или дисплазии паренхимы при так называемой гипертрофии столбов Бертена или «перемычках» паренхимы подтвердили и проведенные гистологические исследования биопсийного материала у одного больного с «перемычками» паренхимы, принимавшимися до эксплоративной люмботомии за опухоль почки, а также у двух пациентов при морфологическом исследовании почек, удаленных по поводу сочетания в одной почке опухоли и псевдоопухоли («перемычки» паренхимы).
В связи с этим, на наш взгляд, наиболее часто встречающийся в литературе, термин гипертрофия столбов Бертена не отражает морфологической сути субстрата. Поэтому мы так же, как и ряд авторов [9, 11, 12] считаем, что более правильным является термин «перемычка» паренхимы. Впервые в отечественной литературе по ультразвуковой диагностике он применен нами в 1991 г.[16]. Необходимо отметить, что термин «перемычка» паренхимы имел в литературе и другие названия (таблица ) [11].
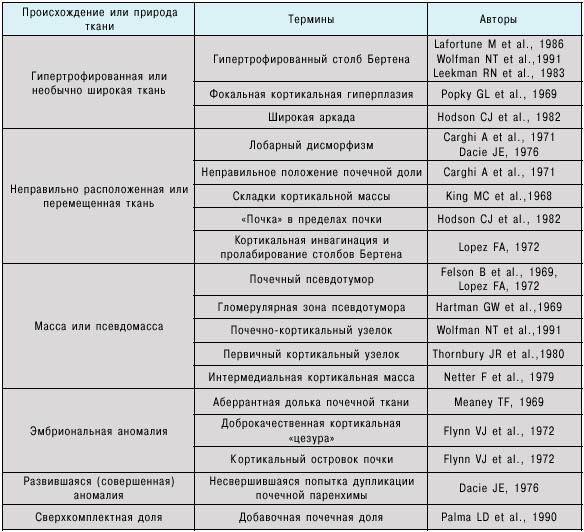
Термины, применявшиеся для описания «перемычек» паренхимы почек (по Yeh HC, Halton KP, Shapiro RS et al., 1992)
Многолетний опыт ЭУ показал, что чашечнолоханочные системы имеют крайне большое количество вариантов строения. Они практически индивидуальны не только для каждого человека, но и для левой и правой почек у одного субъекта. С развитием и все более широким использованием УЗС и РКТ, позволяющим прослеживать как внутренние, так и наружные контуры паренхимы почек, на наш взгляд, аналогичное положение складывается и в отношении вариантов анатомического строения паренхимы почек.
Сопоставление эхо и компьютернотомо графических данных с урографическими при различных вариантах псевдоопухолей почек показало, что между анатомическим строением паренхимы и чашечно-лоханочных систем почек имеется взаимосвязь. Она выражается в конгруэнтности медиального контура паренхимы в эхо или компьютерно-томографическом изображении с латеральным контуром чашечно-лоханочных систем, условно проведенным на экскреторных урограммах или на компьютерных томограммах с контрастным усилением [4, 17, 18]. Этот симптом прослеживается при обычном строении паренхимы и чашечно-лоханочных систем, а также при «перемычке» паренхимы почки, представляющей собой вариант анатомического строения. При опухоли почки, являющейся приобретен
ным патологическим процессом, конгруэнтность контуров паренхимы и чашечно-лоханочных систем почек нарушается (рис. 4).
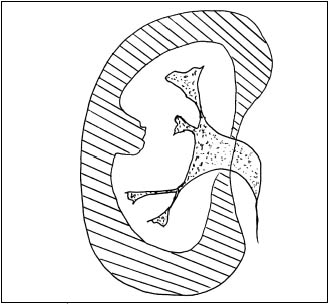
Рис. 4. Симптом конгруэнтности контуров паренхимы и чаc шечноcлоханочной системы почки при неполной «перемычке» паренхимы (объяснение в тексте)
Выводы
Таким образом, впервые выявленные при УЗС типичные эхографические картины «перемычки» паренхимы почки, «горбатой» почки и увеличенной «губы» над воротами почки без признаков расширения чашечно-лоханочных систем не требуют дальнейшего обследования.
При необходимости дифференциальной диагностики псевдоопухолей и опухолей почек, которая потребовалась у 37(21%) пациентов, мы предлагаем следующий алгоритм их диагностики (рис. 5).
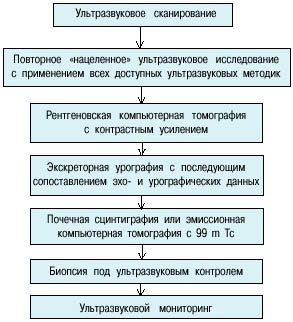
Рис. 5. Алгоритм лучевой диагностики при псевдоопухоли почки
1. Повторное УЗС квалифицированными специалистами на аппаратах более высокого класса с использованием УЗДГ, методик картирования, тканевой и второй гармоник.
2. РКТ с контрастным усилением или ЭУ с сопоставлением уро- и эхографических данных и данных повторного «нацеленного» УЗС.
3. Методы выбора – почечная сцинтиграфия или ЭКТ с 99 m Тс (возможны ложно-отрицательные результаты при маленьких опухолях).
4. При остающихся подозрениях на злокачественную опухоль – биопсия под ультразвуковым контролем (диагностическое значение имеет только положительный результат).
5. При отрицательном результате биопсии или отказе больного от биопсии и оперативной ревизии почки проводится ультразвуковой мониторинг с частотой не реже одного раза в 3 месяца в первый год наблюдения, а затем 12 раза в год.
Литература
1. Демидов В.Н., Пытель Ю.А., Амосов А.В.// Ультразвуковая диагностика в урологии. М.:Медицина, 1989. С.38.
2. Hutschenreiter G., Weitzel D. Sonographic: eine wertwolle erganzung der urologichen Diagnostic // Aktuel. Urol. 1979. Vol. Bd 10 № 2. P. 45–49.
3. Надарейшвили А.К. Диагностические возможности ультразвукового исследования у больных опухолью почки // 1й съезд Ассоциации специалистов ультразвуковой диагностики в медицине: Тезисы докладов. Москва. 2225 октября 1991 года. С.121.
4. Буйлов В.М. Комплексное применение и алгоритмы ультразвукового сканирования и рентгенодиагностики при заболеваниях почек и мочеточников: Дис. ... докт. мед. наук. М., 1995. С. 55.
5. Современная ультразвуковая диагностика объемных образований почек / А.В. Зубарев, И.Ю. Насникова, В.П. Козлов и др. // 3й съезд Ассоциации специалистов ультразвуковой диагностики в медицине: Тезисы докладов. Москва. 2528 октября 1999 г. С.117.
6. US, CT, Хray diagnosis of Renal Masses / R.K. Zeman, J.J. Croman, A.T. Rosenfield et al. // Radiographics. 1986. Vol.6. P. 351–372.
7. Thomsen H.S., Pollack H.M. The Genitourinary System // Global TextBook of Radiology. (Ed.) Petterson H. 1995. P. 1144–1145.
8. Лопаткин Н.А., Люлько А.В. Аномалии мочеполовой системы. Киев: Здоров’я, 1987. С. 41–45.
9. Mindel H.J. Pitfalls in Sonography of Renal Masses // Urol. Radiol. 1989. 11. 87. № 4. Р. 217–218.
10. Бурых М.П., Акимов А.Б., Степанов Э.П. Эхография почки и ее чашечнолоханочного комплекса в сопоставлении с данными анатомического и рентгенологического исследований //Арх. Анат.Гистол.Эмбриол. 1989. Т.97. №9. С.82–87.
11. Junctional Parenchyma: Revised Definition of Hypertrophic Column of Bertin / HCh. Yeh, P.H. Kathleen, R.S. Shapiro et al. // Radiology. 1992. № 185. Р.725–732.
12. Бобрик И.И., Дуган И.Н. Анатомия почек человека при ультразвуковом исследовании // Врач. дело. 1991. № 5. С. 73–76.
13. Хитрова А.Н., Митьков В.В. Ультразвуковое исследование почек: Клиническое руководство по ультразвуковой диагностике. М.: Видар, 1996. Т. 1. С. 201–204, 209, 212.
14. Builov V. Junctional parenchyma or hypertrophic column of Bertini: the congruence of their contours and calycealpelvic system //Abstracts of ECR’99, March 712. 1999. Vienna Austria.Europ. Radiol. Supp.1. Vol.9. 1999. S.447.
15. Буйлов В.М., Турзин В.В. Эхотомография и экскреторная урография в диагностике «перемычек» паренхимы почек // Вестн. рентгенол. радиол. 1992. № 56. С. 44–51.
16. Буйлов В.М., Турзин В.В. Диагностическое значение атипичных «перемычек» паренхимы при сонографии почек // 1й съезд Ассоциации специалистов ультразвуковой диагностики в медицине: Тезисы докладов. Москва. 22–25 октября 1991 года. С. 121.
17. Буйлов В.М. Вопросы терминологии и симптом конгруэнтности контуров «гипертрофированных» колонн Бертини или «перемычек» паренхимы и чашечно-лоханочных систем почек // Вестн. рентгенол. и радиол. 2000. № 2. С. 32–35.
18. Буйлов В.М. Алгоритм лучевой диагностики псевдоопухолей почек // Тезисы докл. 8го Всеросс. съезда рентгенологов и радиологов. Челябинск–Москва. 2001. С. 124–125.

